Эпидуральная анестезия это что такое подробно| Все о наркозе и анестезии
Эпидуральная анестезия – метод обезболивания механизм которого, обусловлен введением раствора местного анестетика в эпидуральное пространство. Относится к регионарным методам обезболивания, применяется в родах, для продленной послеоперационной аналгезии, как компонент сочетанной комбинированной общей анестезии. Для ликвидации болевого синдрома на протяжении длительного времени у онкологических больных и при болевых синдромах различной этиологии. Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Эпидуральная анестезия техника проведения
Проводится в операционной в условиях строжайшей стерильности: кожа в области предполагаемой пункции и руки анестезиолога обрабатываются более тщательно, чем руки хирурга. Ведь для хирурга важно избежать инфицирования раны, а анестезиолог остерегается инфицирование эпидурального пространства, имеющие куда более тяжелое течение и осложнения.
Обязательное условие: наличие реанимационного оборудования и мониторинга витальных (жизненно важных) функций.
Положение пациента на операционном столе зависит от зоны предполагаемой операции, его телосложения , и конечно же опыта и предпочтения анестезиолога.
И положений этих два: лежа на боку, свернувших калачиком и сидя на операционном столе, опустив ноги вниз.
При родах пациентка при условии расположении лежа,всегда находится на левом боку: беременная матка не должна пережимать крупные сосуды- брюшной отдел аорты.
Эпидуральное пространство дислоцируется снаружи от твердой мозговой оболочки (спиномозговой канал), которая содержит спинной мозг и омывающую его цереброспинальную жидкость-ликвор. 1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.Игла, введенная между остистыми позвонками по средней линии проходит:
- кожу
- подкожно жировую клетчатку
- надостистую и межостистые связки
- Желтую связку и попадает в эпидуральное пространство.
Ширина эпидурального пространства на уровне второго поясничного позвонка составляет всего 5 мм. Содержит жировую ткань, богатую венозную сеть, лимфатические сосуды, нервные корешки. Вот от взаимодействия с последними раствором местного анестетика и происходит прерывание болевого/чувствительного и импульса от раневой поверхности к головному мозгу.
Идентифицировать эпидуральное пространство можно несколькими способами.
1.Самый популярный и мною любимый: признак потери сопротивления.Суть метода потеря сопротивления при осторожном поступательном продвижении эпидуральной иглы соединенным со шприцем с физ. раствором. Непрерывно давят на поршень шприца. Прохождение через желтую связку, ощущается провал или щелчок. Поршень шприца свободно движется вперед, что говорит о попадании иглы в эпидуральное пространство.
2.Метод воздушного пузырька. Все как и в первом способе, только ориентируются на воздушный пузырек в шприце с физиологическим раствором. До попадания в эпидуральное пространство, пузырек с воздухом при периодическом надавливании на поршень шприца сжимается.
Нахождение иглы в эпидуральном пространстве, «пружинящего» эффекта воздушного пузырька нет, раствор без труда поступает через иглу в эпидуральное пространство.
3.Висячая капля.
После прохождения иглы в толще желтой связки на павильон иглы навешивают каплю физ. Раствора.При попадании кончика иглы в эпидуральное пространство, под воздействием отрицательного давления в нем, капля втягивается в просвет иглы. Проводят эпидуральный катетер.
Эпидуральный катетер — полиамидный тонкий, эластичный полый внутри шнур.Имеющий специальный порт для подсоединения к шприцу, рентгенконтрастную маркировку и специальные боковые отверстия на противоположном от шприцевого порта конце.
Вводят тест дозу местного анестетика, что бы четко знать: игла не попала в спинномозговой канал. Обычно используют лидокаин( быстрый эффект), в дозировке достаточной для наступления спинномозговой анестезии( 4 мл 2% раствора).
Набор для эпидуральной анестезии.
 1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.Спустя 5- 7 минут, по отсутствию ощущений у больного и реакции со стороны сердечно сосудистой системы, характерным для спинномозговой блокады, судят о корректной и успешной катетеризации эпидурального пространства.
Оценка эффективности эпидуральной блокады, так же как и при оценке
уровня центрального блока тут.
Для однократного применения эпидуральной анестезии, когда не требуется продленная аналгезия и время действия анестетика покрывает время проведения операции, манипуляция происходит точно так же, но без введения катетера. Кстати, прототипами эпидуральных катетеров были мочевые.
После тест дозы вводят расчетную дозу местного анестетика и /или адъюванта( специальной фармакологической добавки).
В последнее время идентификация эпидурального пространства стали проводить под УЗИ контролем, что значительно снижает риск анестезии и ее осложнений, время манипуляции и повышает процент успеха.
Эпидуральная анестезия показания
1.Операции на органах грудной клетки, брюшной полости, урологические, проктологические, травматологические, акушерско-гинекологические операции.
2.Как компонент общей анестезии.Благодаря чему уровень защиты от операционной агрессии может быть повышен, а вот дозы общих анестетиков снизить. Соответственно, фармакологическая нагрузка на организм менее интенсивная.
3.Тяжелые комбинированные сочетанные травмы скелета(множественные переломы ребер, кости таза, нижние конечности)
4.Операции у больных с тяжелой сопутствующей патологией: сердечно сосудистая патология, патология легких, эндокринные нарушения(ожирение). Как анестезия выбора у больных с «полным желудком». Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
5.Все оперативные вмешательства, где необходима длительное и надежное обезболивание с сохранным сознанием и адекватным дыханием больного.
6.Применение эпидуральной анестезии в лечебных целях.
Как компонент комплексной терапии при панкреатитах и панкреонекрозах, кишечной непроходимости и пареза кишечника, тяжелого астматического статуса, остром инфаркте миокарда. У больных с облитерирующим эндартериитом и ишемическими нарушениями в нижних конечностях.
При хроническом болевом синдроме. Ну и конечно же, обезболивание родов.
Абсолютные противопоказания эпидуральной анестезии
-Отказ пациента.
-Сепсис и септические состояния, сопровождающиеся нестабильной гемодинамикой.Существует большая вероятность развития эпидурального абсцесса в месте пункции.
-Некорригируемая и исходная гиповолемия( обезвоживание).
-Нарушение крове свертывания: коагулопатии различного происхождения.
-Непереносимость местных анестетиков
Относительные противопоказания:
-Повышенное внутричерепное давление
-Выраженные заболевания нервной системы ( рассеянный склероз)
-Инфекционное поражение кожи в месте пункции, а так же наличие там татуировки.
Какие препараты используются при эпидуральной анестезии
На сегодняшний день широкое применения получили, как и для спинномозговой и проводниковой анестезий, местные анестетики амидного ряда. С той лишь разницей, что применяются с другой концентрацией и процентом. Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Бупивокаин и ропивокаин примерно на равных.Однако, более бупивокаин кардиотоксичен,чем ропивокаин. Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Еще могут применяться опиоиды. Они смешиваются с раствором местного анестетика и усиливают блок, либо могут применяться самостоятельно. Например,фентанил, имеет быстрое начало действия(5 минут), но короткую длительность(2-4 часа), малой частотой побочных эффектов.А вот морфин, наоборот, начинает действовать через час и продолжает до 24 часов, и часто сопровождается осложнениями: кожный зуд, задержка мочи, рвота, угнетение дыхания.
Каким образом анестезиолог — реаниматолог подбирает дозировку местного анестетика и какие факторы влияют на его распространение в эпидуральном пространстве?
Величина эпидурального блока напрямую будет зависеть в основном от объема введенного местного анестетика: чем больше объем-тем больше дерматомов( участки тела, иннервируемые соответствующими нервными корешками) блокируется.
Так же влияет:
-Возраст пациента(чем старше,тем меньше местного анестетика требуется)
-Беременность-меньший объем.
-Ожирение-меньший объем.
-Высокий рост -больший объем.
Эпидуральная анестезия или общий наркоз что лучше
Вы можете выбирать. Кроме того, отказаться от определенного вида обезболивания. Извечная дилемма разрешается, в конечном итоге, анестезиологом реаниматологом.
Тут приведу некоторые преимущества ЭА.
- Больной может находиться в сознании, что имеет значение при кесаревом сечении
- Уменьшение частоты послеоперационной тошноты и рвоты.Нет остаточного медикаментозного угнетения сознания.
- Более адекватное купирование послеоперационной боли, особенно на шок органах: поджелудочной железе, легких и плевры, при травматологических операциях.
- Снижении частоты легочных осложнений, нет манипуляции на верхних дыхательных путях.
- Улучшении перистальтики кишечника.
- Снижение частоты тромбоэмболий, происходит подавление тромбогенеза. Особенно ценно, при операциях на тазобедренном, коленном суставах.
- Уменьшение катехоламинового ответа на операционный стресс, снижение частоты развития гипертензии и тахикардии.
Ну и справедливости ради необходимо осветить недостатки:
-Меньшая надежность,большая частота неудач.
-Медленное начало анестезии.
-Наличие противопоказаний: со стороны свертывающей системы, аномалии позвоночного столба, нестабильность гемодинамики.
Эпидуральная анестезия или спинальная анестезия, какие различия
Доза анестетика при спинальной анестезии имеет небольшой объем, и вводится непосредственно в спинномозговой канал.Вызывая тем самым быструю, полную и предсказуемую блокаду.
Эпидуральная анестезия требует увеличение дозы анестетика примерно в 10 раз.Ведь раствор должен заполнить эпидуральное пространство и пенетрирующие его оболочки нервов.Начало действия отсрочено, а блок распространяется выше и ниже места пункции эпидурального пространства.Количество заблокированных сегментов зависит от объема анестетика. Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Так называемый дифференциальный (раздельный) блок.Последнее свойство важно при анестезии/аналгезии в родах.
При СА анестезии меньший риск меньший риск введения местного анестетика в сосуд, так как используются меньший объем. Эпидуральная анестезия менее предсказуема, но при корректно установленном катетере более предсказуема.
Кроме того, идентификация эпидурального пространства происходит при «исчезновении сопротивления», тогда как при спинномозговой анестезии точное нахождение иглы в спинномозговом канале при получении ликвора в павильоне спинномозговой иглы.
Возможные осложнения эпидуральной анестезии
- Перфорация твердой мозговой оболочки. Встречается в 0,4-08% случаев.Диагностируется по вытеканию спинномозговой жидкости из павильона эпидуральной иглы.Важно отличать ликвор от раствора местного анестетика или физ.раствора введенного ранее.Дифференцируют по температуре.Анестетик холоднее ликвора.
- Тотальный спинальный блок. Массированное попадание расчетной дозы анестетика для эпидуральной анестезии в спиномозговой канал приводит к быстрому распределению к головному концу с блокадой корешков нервов отвечающих за иннервацию межреберной мускулатуры. Если блок поднимается до уровня первого грудного позвонка блокируется вся межреберная мускулатура и дыхание поддерживается одной диафрагмой.Блокируется симпатическая иннервация сердца, ритм замедляется, снижается сердечный выброс и сократимость миокарда.
- Эпидуральная гематома.Если при пункции перидурального пространства происходит непреднамеренное ранение сосуда, это приводит к кровоизлиянию и развитию гематомы.Существует вероятность сдавливания последней спинного мозга, с тяжелыми неврологическими последствиями.
- Аллергия на местные анестетики.
- Гнойный эпидурит.
- Токсическое действие местных анестетиков.
- Кожный зуд.
- Тошнота и рвота.
- Транзиторная задержка мочеиспускания.
- Артериальная гипотония.
Надеюсь, теперь Вы знаете что такое эпидуральная анестезия.Прямые руки анестезиолога и отсутствие противопоказаний, часто хорошая альтернатива наркозу.
Ну и в награду короткое видео супер мастерства: катетеризация эпидурального пространства в шейном отделе.Тут и руки нужны золотые и нервы железные.
Методика «потери» сопротивления.Хотя ее легко преобразовать в «воздушный пузырек»
Будьте здоровы!
Рад Вас приветствовать.Подпишитесь на обновления блога по RSS RSS feed. Спасибо за визит!
Что такое эпидуральная анестезия и зачем она нужна. Консультация врача
Об эпидуральной анестезии при родах ходят самые разные слухи. Одни боятся осложнений после наркоза, другие, напротив, говорят, что без «эпидуралки» рожать не собираются! Мы решили внести ясность в такой важный для женщин вопрос и поговорили с врачом-реаниматологом-анестезиологом одного из родильных отделений Константином Сергеевичем.
— Константин Сергеевич, обезболивание во время родов — это постоянная тема для споров. Кто-то полностью уверен в её безопасности, кто-то утверждает, что она наносит вред маме и ребёнку. Кто прав?
— Важно понимать, что женский организм в период беременности — это целая наука акушерства и гинекологии. В свою очередь акушерскую анестезиологию выделяют отдельно, поскольку здесь мы учитываем не только влияние обезболивающих препаратов на организм матери, но и на сам плод. И в этом плане эпидуральная анестезия стоит на первом месте. Благодаря инновациям подход к родам колоссально изменился.
В России этот вид анестезии стал вводиться для обезболивания родов совсем недавно — примерно 15-20 лет назад, и на сегодняшний день он считается наиболее безопасным по сравнению с другими методами обезболивания.
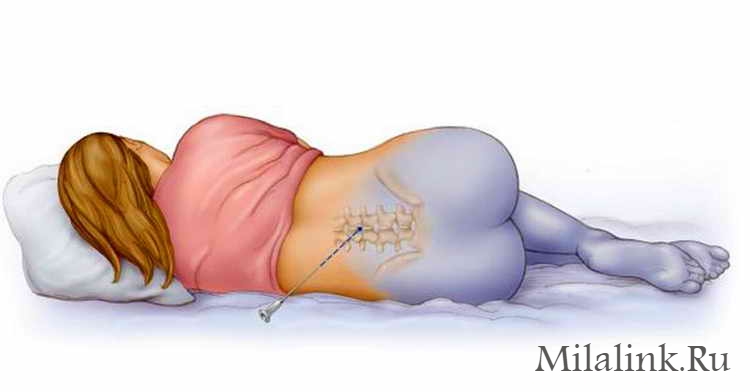
— Расскажите, в чём суть этого метода?
— Дабы понять суть эпидуральной анестезии, следует вспомнить лечение у стоматолога. Обезболивающий препарат вводится не в сам зуб, а непосредственно рядом с нервом. Здесь так же: анестезия с помощью катетера вводится не в спинной мозг, а в спинномозговой канал. Но вводится вещество дробно, в небольших дозировках — чтобы эффект продлился длительное время и обеспечил максимум обезболивания и минимум различных побочных эффектов в виде обездвиживания или падения артериального давления. Всасывается анестезия в микродозах и пагубного воздействия на ребёнка не оказывает. Напротив, эффект эпидуральной анестезии проявляется не только в виде обезболивания, но и в виде улучшения схваток, увеличения динамики раскрытия шейки матки — все эти моменты помогают появиться малышу на свет, способствуют лучшему прохождению в родовых путях, а также избавляют будущую маму от страданий.
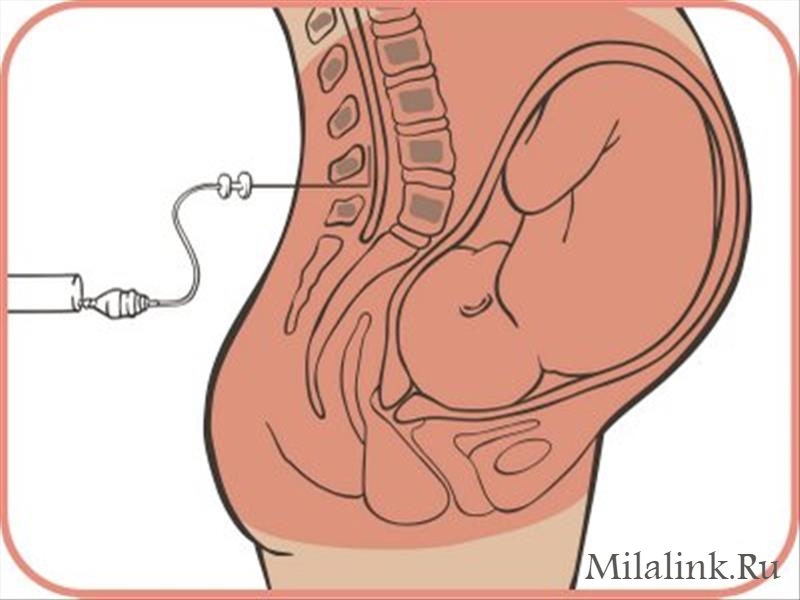
— Существуют показания к эпидуральной анестезии?
— Безусловно, нужно учитывать тот факт, что эпидуральная анестезия — это медицинское вмешательство. И, как любое вмешательство, она имеет ряд показаний и противопоказаний. Одно из показаний для проведения эпидуральной анестезии — преждевременные роды, то есть роды со сроком менее 36 недель. Ведь нет какого-то определённого механизма и сценария, по которому должны проходить роды. К тому же на процесс влияет и расположение плода. Как только головка вклинивается в малый таз, появляются схватки, в дальнейшем потуги, потом ребёнок проходит и рождается на свет. А если головка недостаточно большая и плод ещё не созрел, каскад этих механизмов не запускается в должном объёме. Схватки могут быть несогласованными или вовсе отсутствовать. Происходит дискоординация родовой деятельности. При таком состоянии эпидуральная анестезия позволяет родам состояться, не прибегая к операции кесарева сечения.
— Многие жалуются на низкий болевой порог и испытывают страх боли перед родами. Можно попросить анестезиолога облегчить мучения или необходимо терпеть боль?
— Желание матери обезболить процесс вполне естественное. Но задача анестезиолога соблюсти тонкую грань между полным отсутствием болевых ощущений, схваток и эффектом самой анестезии. Та самая боль при родах не случайно существует. Это основная проблема акушерства. С одной стороны, женщина испытывает переживания во время родов, что естественно и заложено природой для того, чтобы боль стимулировала родовую деятельность. Однако очень низкий болевой порог, да и вообще боль, которую женщина испытывает при родах, заставляет её забыть обо всём, что происходит, и сфокусироваться только на себе. В таком случае выполнять наставления акушеров становится сложнее. Эпидуральная анестезия позволяет достичь эффекта обезболивания, но при этом роженица концентрируется на процессе. И да, низкий болевой порог — второе показание к применению анестезии.
— То есть совсем ничего не чувствовать не получится…
— У каждого человека разная чувствительность к препаратам анестезии. Кому-то дозировки, указанной в инструкции, достаточно, а у кого-то, наоборрт — высокая чувствительность, и введённая доза прекращает родовую деятельность. В этом случае приходится снижать дозировку. И основная роль анестезиолога найти ту самую грань между эмоциональным комфортом матери, обезболиванием и продолжением процесса родов, то есть не прекратить схватки и потуги.
— А при гипертонии показана эпидуральная анестезия?
— При гипертонической болезни, эклампсии, появлении отёков и прочих состояниях при беременности эпидуральная анестезия способствует мягкому снижению артериального давления. Но если артериальное давление нормальное или чуть сниженное, то эпидуральная анестезия его не снизит. А если оно будет в районе 140-150, то анестезия приведёт его в норму. Препарат, который поступает в спинномозговое пространство, блокирует не только нервные структуры, которые там расположены, но и влияет на вегетативную систему. Однако в случае спинальной анестезии во время операции кесарева сечения препарат вводится не через эпидуральное пространство, а непосредственно через спинномозговую оболочку. Действует он более выражено, и в таком случае давление резко снижается.

— Константин Сергеевич, а какие имеются противопоказания к эпидуральной анестезии?
— Что касается противопоказаний, то есть абсолютные и относительные. К абсолютным относят: сепсис, гипоксию ребёнка, отслойку плаценты, когда началось кровотечение и ребёнок уже страдает. В таких случаях показаны только общая анестезия и операция. Абсолютным противопоказанием также является нарушение свёртывающей системы крови. Но эти тонкости должен знать ваш акушер-гинеколог и врач-анестезиолог. При снижении тромбоцитов и нарушении гиподинамики эпидуральная анестезия может привести к кровотечению и другим последствиям.
Относительные противопоказания: искривление позвоночника, грыжи позвоночника, сколиоз и лордоз.
— А почему относительные?
— Потому что эти проблемы затрудняют процесс эпидуральной анестезии, но не запрещают её. То есть речь идёт о технических особенностях. Воспрепятствовать проведению эпидуральной анестезии также могут воспаление, гнойничковые заболевания в месте пункции и в области поясницы, татуировки.
— Татуировки сегодня очень популярны. Как они могут повлиять?
— Дело в том, что краситель, который наносится на кожу, во время пункции может попасть в спинальное пространство, где расположен спинной мозг, и привести к развитию воспаления как мозговых оболочек, так и корешков. И это действительно страшно, поскольку от осложнений сложно избавиться. Несмотря на то, что мода на тату сейчас широко распространена, такая проблема стоит достаточно остро.
— На различных форумах для будущих мам бытует весьма распространённое мнение о том, что эпидуральная анестезия — главный предвестник обездвиживания ног после родов…
— Этот бич поразил многих. Связан он отчасти с теми временами, когда ещё не было ни совершенной техники, ни совершенных игл и оборудования для проведения анестезии. Кстати, современные иглы анестезиологов по сравнению с теми иглами, которые использовались раньше, стали меньше в диаметре, не такие травматичные, различаются даже по степени заточки. Все они направлены на то, чтобы как можно меньше травмировать ту самую твёрдую мозговую оболочку. Неспроста место для проведения эпидуральной анестезии выбрано в области поясницы. У взрослого человека на уровне, где заканчиваются грудные позвонки и начинаются поясничные, нет спинного мозга, посему мы не можем его повредить. Задеть нервы тоже не можем, поскольку мы их не перерезаем. Препараты, которые вводит анестезиолог, прошли клинические испытания и рандомизированы во всём мире. Наверняка разрывом шаблона будет и тот факт, что препараты, которые вводятся для эпидуральной анестезии применяются для лечения грыж, протрузий и других различных неврологических проблем. Впоследствии у человека проходит боль, и он начинает ходить! Так что страх, что отнимутся ноги, может быть от чего угодно, но только не от методов анестезии.
— Расскажите о препаратах, которые входят в состав укола эпидуральной анестезии. Читала, в России чаще всего используют лидокаин.
— Фармакология не стоит на месте, и что касается лидокаина, то это пережиток прошлого. Максимум, какое действие может производиться лидокаином при эпидуральной анестезии, — обезболивание кожи перед проведением процедуры. Возможно, в удалённых уголках нашей страны применяют лидокаин по причине того, что других препаратов нет, но в таких родильных домах не будет и эпидуральных наборов. А в медицинских учреждениях, где они имеются, никогда не будут проводить анестезию на лидокаине. На него чаще всего встречается аллергическая реакция по сравнению с препаратами, которые используются, — маркаин и наропин. Лидокаин активно снижает давление и более выражено даёт эффект обездвиживания. Его применение возможно по юридической инструкции, но к этому не прибегают.
— Если будущая мама аллергик, учитывается ли это при назначении эпидуральной анестезии?
— Сегодня существуют различные методики для выявления аллергической реакции. После их проведения врачу станет известно, на какой аллерген она у вас выявилась. Это хорошо и для вашего здоровья, и для здоровья малыша. Бывает так, что аллергию провоцируют какие-то скрытые заболевания. В любом случае, когда мы знаем, что риск аллергической реакции существует, то применяем другие методы анестезии.
— А может возникнуть аллергия на эпидуральную анестезию?
— Аллергическая реакция относится к серьёзным осложнениям. Например, если в кабинете у стоматолога или во время операции под местной анестезией у вас случались потеря сознания, головокружение, возможно, речь идёт об аллергической реакции на местные анестетики. Однако при эпидуральной анестезии они другие, и шанс, что именно на этот вид анестетиков у вас разовьётся аллергическая реакция, ничтожно мал.
— Бывает такое, что в момент родов с эпидуральной анестезией происходит экстренная ситуация, когда без операции не обойтись? И как в таком случае действует анестезия?
— Если женщина рожала с применением эпидуральной анестезии и что-то пошло не так, её сразу переводят в операционную. В установленный катетер вводится тот же препарат, но в большей дозировке. На данных условиях уже можно проводить хирургическое вмешательство. Также в послеоперационный период эпидуральная анестезия помогает и обеспечивает обезболивание.
— Константин Сергеевич, и напоследок: что бы вы сказали нашим читательницам?
— Сейчас отношения между врачом и пациентом больше коллегиальные, и желание женщины превыше всего. Не стоит бояться эпидуральной анестезии, этот метод нужный и важный. К сожалению, не создали ещё такого метода, который позволил бы женщине выносить и родить ребёнка, ничего при этом не делая. Роды и материнство — огромный труд и определённая мотивация, которую должна достигнуть женщина. Да, эпидуральная анестезия поможет вам родить, но нужно постараться!
преимущества, риски и мнение эксперта
На плечи женщины во время беременности ложится огромное количество вопросов, в которых не только необходимо разобраться, но и выбрать точку зрения, которая будет отражать желания женщины. Мы подготовили материал на тему эпидуральной анестезии при родах, рассмотрели минусы и плюсы, а также поговорили о показаниях и возможных последствиях с главврачом Центра Традиционного Акушерства Александром Сергеевичем Гавриленко.
Что такое эпидуральная анестезия
Когда нужно вырвать зуб или вырезать аппендицит — вопрос делать ли анестезию даже не ставится, и так всё понятно. Но вопрос обезболивать ли родовой процесс — не такой простой. С одной стороны, роды — это естественно, и здоровый женский организм готов к ним, с другой — процесс этот сложный и довольно болезненный, а медицина сильно шагнула вперед со времен, когда женщины рожали в полях во время сенокоса, и появилось много возможностей создать максимально комфортные условия.
Одна из таких возможностей – это местное обезболивание. Но обезболить родовую деятельность не так-то просто. Эпидуральная анестезия так называется, потому что анестетик вводят в эпидуральное пространство. Находится оно под твердой мозговой оболочкой спинного мозга. В этом месте располагаются нервы спинного мозга, которые обеспечивают поступление нервных импульсов в головной мозг.
Делается анестезия опытным анестезиологом в условиях строжайшей стерильности длинной иглой, которая проходит сквозь позвоночник. Женщина ложится на левый бок, а место, куда будет вводиться анестезия, дезинфицируется и обезболивается. Действовать анестезия начинает спустя 20 минут.
«Эпидуральная анестезия — это серьёзная медицинская манипуляция и применять её нужно исключительно по показаниям. Делать анестезию только потому, что она существует — неправильно.
Сейчас сложилась ситуация, что очень большой процент женщин подвергается эпидуральной анестезии, при этом они не знают какие сложности и опасности стоят за таким благим делом», — говорит главврач Центра Традиционного Акушерства Александр Сергеевич Гавриленко.
Показания к эпидуральной анестезии
«Есть очень четкие показания к эпидуральной анестезии. Они связаны с нарушением родовой деятельности, такие как дискоординация родовой деятельности или очень болезненные родовые схватки, которые другими методами никак не купируются и женщина очень изматывается, перенося такую боль. Тогда действительно имеет смысл делать анестезию, и не надо ждать и терпеть», — рассказывает Александр Гавриленко.
Плюсы эпидуральной анестезии
Конечно же, главное преимущество эпидуральной анестезии — это уменьшение боли во время схваток, но есть ситуации, когда благодаря анестезии можно избежать более серьезные хирургические вмешательства или сохранить здоровье матери и ребенка.
Врач может посоветовать женщине анестезию как способ расслабить мышцы тазового дна при преждевременных родах, чтобы уменьшить сопротивление на головку плода и, тем самым, снизить шанс родовых травм. Для женщин с выраженной патологией сердца и бронхолегочной системы анестезия также будет возможностью рассчитывать на естественные роды.
Эпидуральная анестезия снижает артериальное давление и при высоком давлении может стать спасением, если другие средства не помогают. Также, если роды длятся слишком долго и женщина уже не может расслабиться, а для ребенка возникают угрозы — эпидуральная анестезия будет хорошим решением, чтобы позволить женщине передохнуть от боли и снизить адреналин в крови.
Минусы эпидуральной анестезии при родах
Александр Сергеевич Гавриленко: «Эпидуральную анестезию необходимо делать только по строгим показаниям, так как слишком велик процент осложнений. Есть осложнения ближайшие, такие как головная боль, головокружение или нарушения чувствительности в конечностях. А есть и тяжелые осложнения, такие как попадание инфекций через иглу дальше в глубину тканей.
Эпидуральная анестезия очень часто приводит к слабой родовой деятельности, которая влечет за собой родостимуляцию, а родостимуляция, особенно продолжительная, влечет за собой ухудшение состояния плода, включая нарушения белого вещества головного мозга.
Часто приводит к увеличению количества кесаревых сечений: как в результате слабости упорной деятельности, так и в результате острого страдания плода, которое вызывает сама эпидуральная анестезия расширяя сосуды, вследствие чего падает кровоток, который кровоснабжает сам плод через плаценту. Часто часть анестетика попадает не только в эпидуральное пространство, но и в спинальное (там, где находится спинной мозг) и влечет за собой такие проблемы, которые могут стать причиной даже гибели женщины».
Противопоказания к эпидуральной анестезии
Существует ряд причин, при которых врач или анестезиолог может запретить женщине использовать обезболивание в родах. Вот некоторые из них: повышенное внутричерепное давление, падение артериального давления до 100 и ниже, аллергическая реакция, воспаление в районе предполагаемого прокола, деформированный позвоночник, нарушенная свертываемость крови, а также другие индивидуальные врачебные и акушерские показания.
Эпидуральная анестезия не делается в бессознательном состоянии роженицы, а также нежелание самой женщины является аргументом для отказа от анестезии.
Можно ли заранее подготовиться к родам и снизить необходимость использования эпидуральной анестезии?
Александр Сергеевич Гавриленко: «Конечно, можно. Существует целое направление подготовки, в частности в нашем Центре Традиционного акушерства большое значение уделяется подготовке к родам, чтобы достойно перенести дискомфортные явления, которые ожидают женщину во время родов. Обучение правильному поведению в родах и тому, что женщина находится в безопасной обстановке, когда рядом с ней знакомые люди. Это в основном и исключает такие запредельные боли.
Потому что основной пусковой механизм боли в родовой деятельности — это чувство страха, чувство непредсказуемости дальнейшей ситуации, а когда всё хорошо вокруг, теплая и темная обстановка, знакомые люди и доброжелательное отношение — и нет необходимости в обезболивании.
Мы часто используем ванные с теплой водой, что достаточно обезболивает. В нашем центре только 9-10%, по данным за последние несколько лет, требовалась эпидуральная анестезия при естественных родах.
Мы очень призываем женщин готовиться к родам заранее, а не думать, что всё само по себе пройдет благоприятно. Роды нужно планировать, пройти какой-нибудь курс, можно с мужем вместе, задавать вопросы, если что-то непонятно и хорошо, конечно, если женщины при этом будут все здоровы, и тогда не потребуется никаких вмешательств».
Влияние эпидуральной анестезии на плод
Александр Сергеевич Гавриленко: «Насколько эпидуральная анестезия травмирует психику ребенка — это дело скорее перинатальных и детских психологов, никто этого подтвердить пока не смог.
Но действительно эндорфины по своей молекулярной массе достаточно простые вещества, и они проникают через фетоплацентарый барьер и достаются ребенку. И он, благодаря этому, испытывает удовольствие, то есть обезболивание. Поэтому, проходя по родовому каналу, у него не болит голова, и он достаточно хорошо переносит процесс родов.
А если с эпидуральной анестезией: женщина не выделяет эндорфины — ребенку их не достается. Она-то роды перенесла безболезненно, а ребенок — очень болезненно.
Поэтому психологи и говорят вполне возможно, что какие-то структуры мозга ребенка запомнили, что в его плохом самочувствии во время родов виновата мама, потому что она, позволив себе обезболиться, не дала положенных ему эндорфинов. И как сложатся взаимоотношения с мамой в течение жизни — надо следить. Такие длительные исследования ещё не проводились».
Кто принимает решение об эпидуральной анестезии
Александр Сергеевич Гавриленко: «Конечно, если женщина пришла в медицинское учреждение, то она должна доверять персоналу. Мы обеспечиваем очень грамотными акушерками родовое сопровождение и в роддомах, где осуществляется наш проект, есть врачи, которые за физиологическое течение родов с минимальным медицинским агрессивным отношением к этому.
Если во время родов женщина испытывает дискомфорт и нуждается в поддержке, а врач подходит и говорит: «ну что, может хватит терпеть и давайте обезболимся?» — легко поддаться этому влиянию, я считаю, что это некорректное поведение со стороны врача. Он должен сказать, что всё у тебя получается, ты терпишь, и это хорошо.
Потому что, когда женщина испытывает болезненность в родах у нее выделяются собственные эндорфины, которые достаются и ребенку — он себя лучше чувствует, проходя по родовому каналу и терпя эти схватки. А когда врач предлагает эпидуральную анестезию — это медвежья услуга, неправильное поведение.
Но может и запретить. У нас была ситуация, когда анестезиолог отказал в эпидуральной анестезии женщине, у которой на всю спину была огромная татуировка и в тех местах, где должен быть прокол — всё было сине-черное. И я считаю, что он правильно сделал, что отказался, так как во время прокола можно было внести инфекцию и дальше могли быть более серьезные осложнения, чем потерпеть эту боль».
Подведем итог
Исходя их всего вышесказанного, можно сделать вывод, что у эпидуральной анестезии есть и плюсы, и минусы. Имея большое количество побочных эффектов, этот метод обезболивания имеет также и ряд преимуществ. Отзывы женщин, воспользовавшихся эпидуральной анестезией, колеблются от восторженных до негативных. Если вы планируете роды и не можете представить процесс без обезболивания — обсудите это с врачом заранее, узнайте, насколько вам подходит анестезия, чтобы заранее снизить риски побочных эффектов.
— поделитесь с друзьями!
Эксперты:
 Александр Сергеевич Гавриленко
Александр Сергеевич Гавриленко  Подпишитесь на нас в фейсбуке:
Подпишитесь на нас в фейсбуке:Читать дальше
Эпидуральная анестезия: самые популярные заблуждения
Использовать или нет эпидуральную анестезию в родах? Вокруг этой темы разгораются споры и плодятся мифы. Например, в последние годы очень популярно представление о том, что «эпидуралка» вредна, при обезболивании в родах страдает либо мама, либо ребенок, в целом затрудняется родовой процесс. Так ли это на самом деле? На самые частые вопросы будущих мам по этой теме отвечает Сергей Письменский, анестезиолог, реаниматолог, ассистент кафедры акушерства, гинекологии, неонатологии, анестезиологии и реаниматологии Национального медицинского исследовательского центра акушерства, гинекологии и перинатологии им. В.И. Кулакова.
Сергей Письменский
Сергей, какие методы облегчения боли в родах существуют в современной анестезиологической практике?
В целом эти методы можно поделить на медикаментозные и немедикаментозные (профилактические). К последним относится, например, иглоукалывание, ароматерапия, использование фитбола, прослушивание приятной музыки во время родов и т.п. С моей точки зрения, наиболее эффективны два способа: первый — психопрофилактический (подготовка женщины к родам, получение знаний о том, что ее ожидает, психологический настрой, чтобы роды не стали шоком — особенно, если женщина рожает впервые). Как говорится, кто информирован — тот в более выгодной позиции.
Второй способ, пришедший к нам с Запада, — это партнерские роды. Замечу, что сейчас в США, например, изменился подход к этому вопросу, и теперь в качестве партнера на роды рекомендуется брать мать, сестру, подругу, даже брата, но не мужа. Связано это с тем, что у американцев выросло число разводов среди пар, которые выбрали партнерские роды с участием мужа. Причина не в том, что мужчины видят какие-то неприятные физиологические аспекты родов, а с тем, что они испытывают чувство вины по поводу того, что женщина столько понесла, настрадалась, а они практически ничего для рождения ребенка не сделали. С этим чувством связаны обращения к психологам, психотерапевтам и при неэффективности — последующие разводы. Поэтому в современном акушерстве предпочтительно присутствие на родах не мужа, а кого-то другого из близких, кто может поддержать женщину и помочь ей пережить трудности родов.
Важно иметь в виду, что немедикаментозные методы не могут достоверно уменьшать боль во время родов, они могут использоваться только как дополнение к профессиональному обезболиванию.
Зачастую женщины настроены на то, чтобы родить максимально «естественно», и на начальных этапах решительно говорят «я буду рожать без обезболивания», но проходит время, и они сами зовут анестезиолога и просят как можно скорее их обезболить.
Как происходит медикаментозное обезболивание во время родов?
Золотым стандартом тут является эпидуральная анальгезия. Правильно говорить именно «анальгезия», так как анальгезия — это именно обезболивание, а анестезия — потеря всех видов чувствительности. Согласно результатам многочисленных исследований, она является самым эффективным способом обезболивания родов. ЭА осуществляется таким образом, что через очень тонкую трубочку (катетер), которая вводится в эпидуральное пространство в поясничном отделе спины, поступают специальные препараты.
Всем ли женщинам нужна эпидуральная анестезия?
Принцип использования следующий: когда женщина испытывает боль и хочет быть обезболена, — она должна получить ЭА. Существует много споров о времени начала эпидуралки. Так, в CША начинают проводить анальгезию на самом первом этапе схваток, а в Канаде ее применяют зачастую уже на полном открытии шейки матки. Мы же нередко начинаем обезболивание еще до того, как начались схватки, чтобы потом, когда женщина начала испытывать сильные болевые ощущения, не тратить на это время.
Подчеркну еще раз, что показанием к обезболиванию является любая боль у женщины, связанная с родами, независимо от степени интенсивности, главное — ее желание. Противопоказаниями для проведения эпидуральной анальгезии является наличие у женщины проблем с кровью, септические осложнения, татуировка в месте прокола, другие определенные физиологические состояния. И еще очень важный момент: эпидуральная анальгезия может проводиться только в том случае, если роды ведет тот акушер-гинеколог, который умеет вести роды именно с эпидуралкой. В ряде стран при появлении ЭА увеличивалась частота кесаревых сечений, так как акушеры просто не умели с ней работать. При проведении анальгезии некоторые периоды ускоряются, в начале действия ЭА могут происходить небольшие изменения гемодинамики плода.
Не несут ли эти изменения каких-то негативных последствий для ребенка? Один из главных камней преткновения в женских разговорах на тему обезболивания — это возможный вред анальгезии для малыша.
Если мы говорим о профессиональном подходе, то анальгезия выполняется таким образом, что побочных эффектов возникает минимум, и каких-то неприятных последствий женщина вообще не заметит, они будут незначительными.
Анальгезия вызывает ряд изменений в организме матери: препараты, применяемые при обезболивании родов, могут вызывать снижение артериального давления у матери, что может вызывать кратковременное незначительное снижение кровотока у плода.
Но анальгезия, если говорить о стандартах, должна проводиться в условиях мониторинга артериального давления, пульса, состояния плода, в присутствии анестезиолога-реаниматолога и акушера, и такие кратковременные нарушения корректируются при необходимости введением жидкости внутривенно, дополнительными анестезиологическими препаратами и определенными акушерскими маневрами, например, поворотом женщины на бок.
Так что при правильном ведении родов с выполненной по всем стандартам анальгезией негативные последствия для ребенка от обезболивания исключены.
Давайте остановимся еще на нескольких страхах, связанных с эпидуральной анальгезией. Существует мнение, что женщина, которой сделали ЭА, «не помогает» ребенку схватками, ему тяжелее проходить родовые пути.
Это один из мифов. Во-первых, анальгезия не убирает схватку, а убирает только боль, связанную со схваткой. Во-вторых, повторю, правильно выполненная анальгезия (не анестезия, при которой женщина не может двигаться за счет потери всех видов чувствительности, а именно анальгезия) позволяет женщине ходить, перемещаться, принимать разные положения, то есть мы никак не влияем на задуманный природой механизм родов.
Также есть мнение, что при сильных болях у женщины вырабатываются эндорфины, которые передаются ребенку, действуют на него как обезболивающее и помогают пройти родовые пути. В общем, если не страдает мать — страдает ребенок.
На самом деле эндорфины вырабатываются всегда. Когда головка давит на родовые пути, включаются эндокринологические механизмы — это физиологический процесс, который не зависит от наших манипуляций. Более того, у хорошо обезболенной женщины эндорфинов вырабатывается больше.

Есть представление, что в родах все задумано природой не просто так. Схватка мамы — это гипоксия малыша, при схватке мама активнее дышит, значит, ребенку достается больше кислорода.
Но если женщина плохо обезболена, она на схватке начинает дышать больше, чаще и сильнее, и это приводит к гипервентиляции. В результате образуется больше окисленных продуктов обмена, которые поступают в кровоток ребенку, и вот это как раз может вызывать осложнения у ребенка, в том числе гипоксию.
Некоторые женщины считают, что при проведении родов с обезболиванием у матери недостаточно вырабатываются «нужные» гормоны, и она после родов не испытывает того чувства огромного счастья, которое обычно испытывают родившие женщины. Впоследствии это может перейти в послеродовую депрессию. Кроме того, встречается мнение, что обезболивание отрицательно влияет на процесс выработки молока.
Проведены многочисленные зарубежные исследования (например, одно из новейших: Looking Beyond the Pain: Can Effective Labor Analgesia Prevent the Development of Postpartum Depression? (Paloma Toledo; Emily S. Miller; Katherine L. Wisner. Anesthesia & Analgesia. 126(5):1448–1450, MAY 2018), в которых показано, что одной из основных причин послеродовой депрессии являются сильные боли, перенесенные женщиной во время родов.
Что касается грудного вскармливания, то на эту тему есть много работ, противоречий, споров.
Были проведены исследования, в том числе с видеорегистрацией, как кормятся младенцы, появившиеся на свет в результате родов с обезболиванием и без него, и никаких различий найдено не было.
Единственный нюанс: в некоторых странах при обезболивании используются опиатные анальгетики, и вот они могут немного угнетать процесс выработки молока. В России сейчас такой метод не зарегистрирован, у нас используют специальные местные анестетики типа лидокаина, новокаина и прочих, и они не влияют отрицательно ни на мать, ни на ребенка, ни на грудное вскармливание.
Еще одно мнение: при обычных родах боль нарастает постепенно, и к потугам женщина приходит уже, скажем так, подготовленная. А когда женщине делают ЭА, а потом ее действие проходит, то боль оказывается, по контрасту, просто невыносимой…
Если женщина начинает обезболиваться сразу, а не за 10 минут до потуг, то такого контраста не будет. Существуют ситуации, когда акушеры не хотят обезболивать сами потуги, боятся, что прекратится родовая деятельность. Конечно, это неправильно, в современном акушерстве женщина и в потугах должна быть обезболена. Все происходит постепенно, весь родовой процесс должен пройти без каких-либо резких перепадов.
Есть роддома, где практикуются вертикальные роды. Может ли применяться эпидуральная анальгезия при таком типе родоразрешения?
Да, конечно. При ЭА ноги совсем немного ватные, но при этом женщина может ходить и, соответственно, рожать в вертикальном положении.
Давайте поговорим об естественных последствиях и о возможных осложнениях ЭА. Бывает, что женщину беспокоят боли в спине, головные боли. Как ей помочь в таких ситуациях?
Женщины после родов действительно часто испытывают боли в спине, и в большей степени это связано с перераспределением нагрузки на позвоночник до беременности и после родов. Эпидуральная анальгезия тоже может вызывать боли в спине, но это бывает не так часто. Мы не называем это осложнением, это просто небольшие последствия, которые быстро проходят. Женщина в этот период может принимать обезболивающие препараты, для кормящих разрешен достаточно большой их спектр, в том числе нестероидные противовоспалительные средства, анальгетики центрального действия.
А вот головные боли — это одно из серьезных осложнений, которое встречается довольно редко, примерно 1 случай на 10000, и связано с непреднамеренным проколом твердой мозговой оболочки или ее травмой.
Такое осложнение в основном может быть последствием неопытности анестезиолога. Поэтому, например, в нашем Национальном центре существует симуляционный центр, в котором проходит обучение на тренажерах каждый новый анестезиолог. К нам приезжают учиться анестезиологи со всей страны, приезжают и иностранные коллеги, — симуляционные технологии позволяют значительно снизить количество осложнений. И конкретно в нашем центре подобные осложнения бывают очень редко. Но если у нас и возникает такая ситуация, женщину не бросают, к ней каждый день будет приходить анестезиолог, за ней будут наблюдать, и пока она не выздоровеет, ее не выпишут из роддома.
Способы лечения здесь довольно сложные: проводятся инфузионная, питьевая терапия, используются кофеин, обезболивающие препараты, и, если боль сохраняется на пятые сутки, применяется метод пломбировки аутокровью. Суть последнего: анестезиолог вводит собственную кровь пациентки (около 10 мл) в тот же межпозвонковый промежуток, через который проводилась пункция, обычно после этого постпункционная головная боль проходит.

Существует также ряд еще более серьезных осложнений, встречающихся очень редко. Обычно они связаны с наличием у женщины какой-либо патологии, с заболеваниями крови или какими-то другими специфичными причинами. В нашем центре были разработаны и внедрены общероссийские рекомендации по тромбопрофилактике в акушерстве, где четко прописано, когда и как можно производить анальгезию в особенных случаях. В Германии проводилось исследование с участием 75000 женщин, в отношении которых такие рекомендации соблюдались, — и было выявлено, что у них не было ни одной эпидуральной гематомы. Если же это осложнение случается, то главное — экстренно диагностировать осложнение и вовремя направить женщину к нейрохирургу.
Какие еще применяются методы обезболивания в родах?
Это так называемый акушерский сон, когда внутривенно вводятся определенные препараты; при кесаревом сечении возможно применение общего наркоза, спинальной анестезии, когда препарат вводится глубже, чем при эпидуральной анальгезии, в спинномозговой канал. Также существует комбинированная спинально-эпидуральная анестезия, она применяется и при естественных родах, и при кесаревом сечении. В ней два компонента: спинальный, более быстрый, когда препарат вводится в спинномозговой канал и обезболивание наступает уже через две минуты, и далее — эпидуральный. Также есть паравертебральная анестезия, когда препарат тоненькой спинальной иголкой вводится в паравертебральное пространство — определенную анатомическую область в спине, где проходят нервные волокна, блокировка которых обеспечивает обезболивание во время родов. Это более сложная техника, но она может быть выполнена при низком уровне тромбоцитов, когда ЭА противопоказана.
Наш основной принцип: женщина сама может выбрать тот метод обезболивания, который ей подходит.
Чтобы она разобралась в этом, мы заранее это подробно с ней обсуждаем. Во время родов каждый анестезиолог должен оценить показания и противопоказания, тщательно объяснить женщине преимущества и недостатки различных методов. Если же ситуация экстренная и сложная, то анестезиолог сам выбирает наиболее оптимальный вариант обезболивания.
Самое важное условие для проведения ЭА — профессионализм врачей: анестезиолога, акушера, неонатолога и так далее. И желательно, чтобы женщина была заранее подготовлена. Для этого существуют и специальные школы, и мастер-классы, и информация в интернете.
Беседовала Екатерина Поневежская
Эпидуральная анестезия — Википедия. Что такое Эпидуральная анестезия
Эпидуральный катетер в месте введения. Операционное поле обработано антисептиком. Видны метки глубины на катетереЭпидуральная анестезия, она же «перидуральная» — один из методов регионарной анестезии, при котором лекарственные препараты вводятся в эпидуральное пространство позвоночника через катетер. Инъекция приводит к потере болевой чувствительности (анальгезия), потере общей чувствительности (анестезия) или к расслаблению мышц (миорелаксация).
Механизм действия эпидуральной анестезии связан, преимущественно, с проникновением препаратов через дуральные муфты в субарахноидальное пространство, и вследствие этого, блокадой прохождения нервных импульсов (в том числе болевых) по корешковым нервам и далее в спинной мозг.
Принцип действия эпидуральной анестезии
В человеческом организме спинной мозг и корешки спинного мозга окутаны специальной оболочкой — твердой мозговой оболочкой. Эпидуральное пространство окружает эту оболочку и проходит вдоль позвоночника. Инъекция анастезирующего средства в эпидуральное пространство вызывает потерю болевой чувствительности.
 Схема: продольный разрез позвоночника с введенной эпидуральной иглой. Объяснения в тексте
Схема: продольный разрез позвоночника с введенной эпидуральной иглой. Объяснения в текстеОблегчение боли происходит благодаря блокированию передачи болевых импульсов по нервным окончаниям спинного мозга.
В отличие от субарахноидальной, эпидуральная анестезия не приводит к миорелаксации и потере общей чувствительности, поэтому её используют при родах.
Применение эпидуральной анестезии
В зависимости от области применения, исполнение эпидуральной анестезии (анальгезии) может быть сопряжено с большим или меньшим риском. Анальгезия груди, живота, паховой области и ног менее рискованна, чем анальгезия шеи и рук. Анальгезия головы с помощью эпидуральной анестезии невозможна, потому что сенсорная иннервация головы осуществляется через черепно-мозговую нервную систему. Эпидуральная анестезия может применяться:
- Для местного обезболивания. В случае отсутствия хирургического вмешательства, например, при родах.
- Как дополнение к общей анестезии. Эпидуральная анестезия может снизить потребность в опиоидах во время некоторых операций (гистерэктомия, лапаротомия и др.).
- В качестве полной анестезии. Некоторые операции (например, кесарево сечение) могут выполняться под эпидуральной анестезией. Пациенты обычно остаются в сознании, однако доза для такой анестезии значительно выше, чем для местного обезболивания.
- Для послеоперационного обезболивания. Препараты вводятся в течение нескольких дней. Пациенту дается возможность контролировать количество вводимого препарата для снижения боли.
- Как лечение боли в спине. Инъекции анальгетиков и стероидов в эпидуральную область могут снимать некоторые виды боли в спине.
Применяемые препараты
Для эпидуральной анестезии применяюся специально предназначенные (особо очищенные и не содержащие консервантов) растворы для эпи- и субдурального введения. Наиболее часто применяются местные анестетики — лидокаин, бупивакаин и ропивакаин.
Для усиления действия местных анестетиков в раствор для эпидуральной анестезии нередко добавляют опиаты, например, морфин, фентанил, промедол, бупренорфин. При этом дозы опиатов во много раз меньше, чем при введении в вену или внутримышечно, а качество обеспечиваемой анальгезии и её продолжительность лучше. При эпидуральном введении опиатов значительно реже бывают характерные для опиатов побочные явления — тошнота, рвота, угнетение дыхания, головокружение и пр., поскольку при таком способе введения наступает спинальная, а не центральная опиатная анальгезия. Так, введение 5 мг морфина в вену способно обеспечить адекватное обезболивание при послеоперационных болях на 4-6 ч, а введение всего 1 мг морфина в эпидуральное пространство обеспечивает стойкое исчезновение боли на 18-24 ч.
По Фармакопее, принятой в Российской Федерации, ни один из опиоидных анальгетиков не разрешен для введения в эпидуральное пространство.
Другие часто добавляемые в раствор для эпидуральной анестезии компоненты — клонидин (клофелин), кетамин. При этом тоже требуются намного меньшие дозы, чем при системном введении, и удается избежать побочных эффектов (снижения артериального давления в случае клофелина, галлюцинаций и тревоги — в случае кетамина). Крайне редко в раствор добавляют физостигмин, препарат, чья анальгетическая активность основана на усилении проведения «противоболевых» (антиноцицептивных) импульсов в холинергических волокнах, в противовес болевым импульсам, передающимся по симпатическим волокнам.
Эпидуральная анестезия при родах
Эпидуральная анестезия считается эффективным и достаточно безопасным методом обезболивания. Тем не менее, этот метод является медицинским вмешательством, и, соответственно, имеет свои противопоказания и осложнения. К специфическим рискам относятся риск увеличения продолжительности родового периода и необходимость использования инструментов (щипцов, вакуум-экстрактора) вплоть до оперативного вмешательства, а также индивидуальная аллергическая реакция на анестезирующий препарат.
Методика эпидуральной анестезии
Идентификация эпидурального пространства.
Игла попадает в эпидуральное пространство, как только её конец проходит через жёлтую связку, отодвигая твердую мозговую оболочку. Возникающее отрицательное давление подтверждает то мнение, что эпидуральное пространство представляет собой лишь потенциально существующий канал. Точная идентификация момента попадания иглы в эпидуральное пространство снижает риск повреждения твердой мозговой оболочки. Методы идентификации эпидурального пространства делятся на две основные категории: методика «утраты сопротивления» и методика «висячей капли».
Методика «утраты сопротивления» — наиболее распространенный способ идентификации эпидурального пространства. Проведение иглы через кожу в межостистую связку ощущается как значительное сопротивление. Когда конец иглы входит в толщу межостистой связки, мандрен извлекают и к игле присоединяют шприц, заполненный воздухом или изотоническим раствором натрия хлорида. Если попытка ввести раствор встретит значительное сопротивление или будет невозможна, то конец иглы действительно находится в толще межостистой связки и её можно продвигать вперед.
Контролировать продвижение иглы можно двумя способами. Один состоит в том, что иглу с подсоединенным шприцем медленно непрерывно продвигают вперед левой рукой, а правой постоянно оказывают давление на поршень шприца. При попадании конца иглы в эпидуральное пространство резко снижается сопротивление и поршень внезапно легко продвигается вперед. Второй способ заключается в том, что иглу продвигают поступательными движениями, за один раз подавая её вперед на несколько миллиметров, после чего останавливаются и осторожно надавливают на поршень шприца, пытаясь определить по ощущениям — находится ли игла ещё в толще связок, или же сопротивление уже утрачено и она попала в эпидуральное пространство. Второй способ быстрее и практичнее, но требует некоторого опыта, чтобы вовремя остановиться и избежать перфорации твердой мозговой оболочки.
Используя методику «утраты сопротивления», можно вводить изотонический раствор натрия хлорида или воздух, в зависимости от предпочтений анестезиолога. Имеются сообщения о том, что пузырьки воздуха могут быть причиной неполной или мозаичной блокады, но это возможно лишь при введении значительных объёмов воздуха. Изотонический раствор натрия хлорида легко спутать с цереброспинальной жидкостью, что создает затруднения при подозрении на непреднамеренную пункцию твердой мозговой оболочки.
Методика «висячей капли». Иглу (лучше со щитком) вводят глубоко в межостистую связку, после чего удаляют мандрен. К павильону иглы подвешивают каплю жидкости — чаще всего изотонического раствора натрия хлорида. Пока игла продвигается через плотные связки, капля не смещается. После пункции жёлтой связки и попадания конца иглы в эпидуральное пространство «висячая капля» исчезает в просвете иглы под воздействием отрицательного давления. Однако, если игла окажется обтурированной, то капля не будет втягиваться из павильона в просвет иглы и её будут продвигать вперед вплоть до того момента, когда истечение цереброспинальной жидкости засвидетельствует перфорацию твердой мозговой оболочки. Следует отметить, что методику «висячей капли» применяют только очень опытные анестезиологи. Также данная методика используется для околосрединного доступа.
Уровень пункции эпидурального пространства.
Эпидуральная пункция может выполняться на уровне всех четырёх отделов позвоночника: шейном, грудном, поясничном, крестцовом.
Эпидуральная анестезия на поясничном уровне выполняется с использованием срединного или околосрединного доступа. Срединный доступ. Больного укладывают, обрабатывают область пункции раствором антисептика и укрывают стерильным операционным бельем. Межостистый промежуток LIV-LV находится на уровне линии, соединяющей гребни подвздошных костей. Легче всего пальпировать промежутки между LIII-LIV и LIV-LV. Кожу инфильтрируют раствором местного анестетика и затем перфорируют иглой размером 18 G. В образовавшееся отверстие вводят иглу для эпидуральной пункции и продвигают её вперед и параллельно выше расположенному остистому отростку (то есть в слегка краниальном направлении). При попадании в связочные структуры по срединной линии к павильону иглы присоединяют шприц, и при подаче раствора следует удостовериться в ощущении сопротивления. Очень важно ощутить сопротивление связок именно в этот момент, так как в противном случае может возникнуть ошибочное ощущение утраты сопротивления при случайном попадании иглы в мышечные ткани или жировые отложения, что приведет к инъекции анестетика не в эпидуральное пространство, и блокада не состоится. После ощущения сопротивления связок иглу продвигают вперед до входа в эпидуральное пространство, которое идентифицируют по утрате сопротивления (методику см. выше).
Околосрединный доступ. К околосрединному (парамедианному) доступу прибегают в тех случаях, когда предшествующее хирургическое вмешательство или дегенеративные изменения позвоночника серьезно затрудняют использование срединного доступа. Эта методика сложнее для начинающих, потому что игла проходит через мышечные ткани, минуя над остистую и межостистую связки, и ощущение сопротивления возникает только во время пункции жёлтой связки. Больного укладывают, обрабатывают область пункции раствором антисептика и укрывают стерильным операционным бельем — все как для срединного доступа. Кожу инфильтрируют раствором местного анестетика на 2-4 см латеральное нижней точки вышерасположенного остистого отростка. Толстой иглой перфорируют кожу, в образовавшееся отверстие вводят эпидуральную иглу и направляют её к срединной линии и в слегка краниальном направлении. Продвигать иглу следует с таким расчетом, чтобы она пересекла воображаемую срединную линию на глубине 4-6 см от поверхности. После того как игла пройдет через кожу, к ней присоединяют шприц; по мере прохождения через мышечные ткани будет ощущаться некоторое сопротивление подаваемому из шприца раствору. Это незначительное сопротивление следует верифицировать неоднократно, пока внезапное возрастание сопротивления не засвидетельствует попадания в жёлтую связку.
Помимо сопротивления, попадание в жёлтую связку вызывает характерное ощущение чего-то жесткого, грубого. Неожиданное ощущение потери сопротивления по мере продвижения через жёлтую связку означает, что игла попала в эпидуральное пространство. Трудности, связанные с проведением стандартного эпидурального катетера через иглу Туохи, могут быть обусловлены сочетанием изогнутого конца иглы с углом околосрединного доступа, что придает слишком косое направление продвижению катетера. Учитывая эти факторы, некоторые анестезиологи предпочитают использовать при околосрединном доступе на поясничном уровне прямую иглу Кроуфорда.
Эпидуральная анестезия на грудном уровне технически сложнее, чем на поясничном, а риск повреждения спинного мозга выше. Поэтому очень важно, чтобы до проведения торакальной эпидуральной анестезии анестезиолог в совершенстве овладел срединным и околосрединным доступом для пункции эпидурального пространства на поясничном уровне. Так как остистые отростки грудных позвонков наклонены вниз и частично перекрывают друг друга, эпидуральную анестезию в грудном отделе чаще выполняют с помощью околосрединного доступа, хотя иногда используют и срединный.
Срединный доступ. Оба доступа для торакальной эпидуральной анестезии обеспечивают блокаду дерматомов, соответствующих сегментам спинного мозга в области введения анестетика. Межостистые промежутки в этом отделе лучше всего идентифицируются в положении больного сидя. В верхнем грудном отделе остистые отростки позвонков наклонены под более острым углом, поэтому иглу здесь следует направлять более краниально. Толщина надостистой и межостистой связки значительно меньше, чем в поясничном отделе, так что жёлтая связка здесь обычно находится на глубине не более чем 3-4 см от поверхности кожи. Внезапная утрата сопротивления свидетельствует о попадании в эпидуральное пространство. При пункции эпидурального пространства краниальнее поясничного отдела возможен прямой контакт со спинным мозгом. Если при попытке пункции эпидурального пространства возникла интенсивная жгучая боль, следует подумать прежде всего о прямом контакте иглы со спинным мозгом и рекомендуется немедленно извлечь иглу. Повторные контакты с костью без попадания в связки или эпидуральное пространство являются показанием к использованию околосрединного доступа.
Околосрединныи доступ. Идентифицируются межостистые промежутки, кожу инфильтрируют раствором местного анестетика на 2 см латеральнее нижней точки вышерасположенного остистого отростка. Иглу вводят почти перпендикулярно к коже, под небольшим углом к срединной линии (10-15°) до контакта с пластинкой или ножкой позвонка. После этого иглу оттягивают назад и направляют немного краниальнее в попытке избежать контакта с пластинкой позвонка. Если это получается, то конец иглы должен находиться в контакте с жёлтой связкой. К игле присоединяют шприц и её продвигают вперед, используют методику потери сопротивления или висячей капли. В отличие от околосрединного доступа в поясничном отделе, расстояние, которое должна преодолеть игла в грудном отделе до пересечения жёлтой связки, гораздо короче, эпидуральное пространство достигается быстрее.
Введение анестетика
Введение местного анестетика в эпидуральное пространство неизменно начинается с инъекции тест-дозы. С этой целью обычно применяют 3-5 мл местного анестетика (например, лидокаина) в сочетании с адреналином в пропорции 1:200 000. Тест-дозу можно вводить как через пункционную иглу, так и через катетер. Теоретически, предварительная инъекция местного анестетика через иглу несколько растягивает эпидуральное пространство, что облегчает проведение катетера. С другой стороны, не исключено, что предварительное введение анестетика через иглу может завуалировать парестезии во время проведения катетера. Клинический опыт показывает, что тест-дозу можно вводить как через иглу, так и через катетер, обе тактики характеризуются высокой степенью удачной установки катетера и минимальным риском повреждения нервных структур. Если тест-доза попала в кровеносный сосуд, то спустя 30-60 с частота сердечных сокращений увеличится на 20 %. При инъекции в субарахноидальное пространство в течение 3 мин разовьются симптомы спинномозговой анестезии.
Введение местного анестетика дробными дозами — важная мера безопасности при эпидуральной анестезии. Многие анестезиологи считают, что после тест-дозы следует вводить не более 5 мл анестетика одномоментно, и каждая последующая инъекция должна выполняться после предварительной аспирационной пробы, чтобы не пропустить случайного повреждения твердой мозговой оболочки или сосуда. Уменьшение разовой дозы до 5 мл и соблюдение интервала между инъекциями не менее 3-5 мин значительно уменьшает выраженность осложнений при непреднамеренном введении местного анестетика в субарахноидальное пространство или кровеносный сосуд. Попадание 5 мл анестетика в субарахноидальное пространство может привести к относительно высокой субарахноидальной блокаде, но в любом случае это предпочтительней, чем продолжительная тотальная спинномозговая блокада при случайном введении всей расчетной дозы.
Выбор анестетика и его концентрации зависит от характера и продолжительности предстоящей операции, а также от желаемой интенсивности сенсорной и моторной блокады. Как и при спинномозговой анестезии, добавление опиоидов к местным анестетикам потенцирует эпидуральную анестезию.
Применение катетера позволяет использовать анестетики как короткого, так и длительного действия. Если используется методика однократной инъекции, то применяют анестетики средней продолжительности или длительного действия. Например, ортопедические вмешательства на нижних конечностях требуют полной сенсорной блокады в сочетании с умеренной или выраженной моторной блокадой. Это можно обеспечить с помощью следующих анестетиков: 3% раствор хлоропрокаина, для которого характерно быстрое начало действия, полная сенсорная и выраженная моторная блокада; 1,5-2 % раствор лидокаина или мепивакаина — при средней скорости развития эффекта они обеспечивают хорошую сенсорную и моторную блокаду; 0,5-0,75 % раствор бупивакаина начинает действовать медленно, характеризуется глубокой сенсорной блокадой и моторной блокадой различной степени. Более низкие концентрации бупивакаина не подходят для вмешательств, где требуется адекватная моторная блокада.
Факторы, влияющие на эпидуральную анестезию
Точная доза местного анестетика при эпидуральной анестезии зависит от многих факторов, но в упрощенном виде она составляет 1-2 мл раствора анестетика на каждый сегмент спинного мозга, который необходимо блокировать. Это означает, например, что при пункции на поясничном уровне необходим большой объём анестетика, чтобы обеспечить сенсорную и моторную блокаду при вмешательстве на органах брюшной полости. И, наоборот, для сегментарной блокады достаточно меньшей дозы — примеры включают анестезию на поясничном уровне для обезболивания в родах, анестезию на среднегрудном уровне для обезболивания после операций на органах верхнего этажа брюшной полости или после торакальных вмешательств.
Доза анестетика колеблется в рекомендуемых пределах, потому что действие препарата внутри эпидурального пространства носит не вполне предсказуемый характер. Кроме того, объём и конфигурация эпидурального пространства весьма вариабельны и изменяются с возрастом. Предполагается, что при эпидуральной анестезии у местного анестетика есть две анатомические точки приложения:
- расположенные эпидурально нервные корешки и спинномозговые узлы, куда препарат поступает после диффузии через межпозвоночные отверстия;
- субарахноидальное пространство, куда препарат поступает либо путём диффузии через твердую мозговую оболочку, либо через дуральные муфты в межпозвоночных отверстиях, либо через эпидуральный лимфатический ствол.
Доза местного анестетика определяется объёмом и концентрацией введенного раствора. Если при одной и той же дозе варьировать объём и концентрацию раствора, то физиологическая реакция на введение анестетика может изменяться. При большом объёме и низкой концентрации местный анестетик вызовет сенсорную блокаду на высоком уровне и слабо выраженную моторную блокаду, в то время как малые объёмы концентрированного анестетика, наоборот, приведут к мощной сенсорной и моторной блокаде на низком уровне. При низких концентрациях моторная блокада практически не достигается, поэтому слабоконцентрированные растворы предназначены для сенсорной блокады.
Катетеризация эпидурального пространства позволяет вводить расчетную дозу дробно, в несколько приемов.
Эффективность эпидуральной анестезии оценивают отдельно по каждой модальности. Симпатическую блокаду оценивают по кожной температуре, сенсорную — с помощью укола иглой, двигательную — по шкале Бромэджа. Шкала Бромэджа определяет возможность полного сгибания в коленном и голеностопном суставе как «отсутствие блокады», возможность полного сгибания в коленном суставе и неспособность поднять выпрямленную ногу как «частичную блокаду», неспособность согнуть ногу в колене при сохраненном сгибании стопы как «почти полную блокаду», и отсутствие движений в нижней конечности как «полную блокаду».
Повторные дозы препарата следует вводить до того момента, когда интенсивность блокады уменьшится и больной начнет испытывать боль. Для определения этого момента лучше всего подходит оценка уровня сенсорной блокады. При эпидуральной анестезии характерной особенностью каждого анестетика является «время двухсегментарной регрессии», то есть промежуток времени, необходимый для снижения максимального уровня сенсорной блокады на два сегмента. По истечении времени двухсегментарной регрессии следует ввести одну треть или половину от первоначальной дозы анестетика. Некоторые анестезиологи предпочитают вводить повторные дозы через определенный временной интервал, не дожидаясь клинических изменений и руководствуясь собственным опытом работы с препаратом, но такой подход вследствие вариабельности реакции может привести к слишком высокому или, наоборот, слишком низкому уровню блокады.
Дозу, необходимую для достижения адекватного уровня анестезии, снижают у пожилых пациентов в связи с уменьшением у них объёма или растяжимости эпидуралъного пространства. Одна и та же доза или объём препарата у пожилого пациента вызовет более высокую блокаду, нежели у молодого. Титрование дозы в зависимости от клинического эффекта — лучший способ адекватного обеспечения эпидуральной анестезии у лиц пожилого возраста.
При эпидуральной анестезии у взрослых не существует четкой корреляции между массой тела и распространением анестетика в краниальном направлении. Возможное исключение из этого правила — лица с выраженным ожирением, у которых снижение объёма эпидурального пространства требует уменьшения дозы.
Рост больного, напротив, оказывает некоторое влияние на краниальное распространение анестетика в эпидуральном пространстве. При росте ниже 150 см следует вводить анестетик из расчета 1 мл на сегмент, в то время как у более высоких больных дозу увеличивают до 2 мл на сегмент. Существуют достаточно сложные расчеты дозы для больных выше 150 см, но на практике сначала вводят среднерасчетную начальную дозу, а последующие дозы титруют по клиническому эффекту.
При хирургических вмешательствах в зоне иннервации крупных нервов L5-S1 и S2 следует учитывать, что если вводить анестетик в положении пациента сидя (это можно сделать однократно через иглу), то большое количество препарата непосредственно воздействует на корешки, что увеличивает вероятность успешной блокады.
Эффекты от введения вазоконстрикторов в эпидуральное пространство не очень хорошо изучены. При добавлении адреналина к бупивакаину время двухсегментарной регрессии не увеличивалось, тогда как при добавлении адреналина к лидокаину или мепивакаину многие анестезиологи отмечают явное увеличение продолжительности действия. При эпидуральной анестезии применяют высокие дозы местных анестетиков. Добавление вазоконстрикторов в раствор местного анестетика уменьшает абсорбцию анестетика в системный кровоток и сочетанные осложнения, а также ограничивает краниальное распространение анестетика. Кроме того, вазоконстрикторы улучшают качество блокады.
Коммерчески доступные растворы местных анестетиков имеют рН от 3,5 до 5,5, что обусловлено требованием химической стабильности и асептики. Будучи слабыми основаниями, при таком рН они существуют главным образом в ионизированной форме. В то время как концентрация ионизированной фракции определяет распространение анестетика в эпидуральном пространстве, от концентрации неионизированной фракции зависят поступление анестетика через мембрану нервных клеток и, следовательно, быстрота наступления эффекта. Эти закономерности привели к созданию различных модификаций растворов местных анестетиков, включая карбонирование и добавление бикарбоната натрия с целью повышения рН раствора до физиологического непосредственно перед инъекцией. Возникающее увеличение концентрации неионизированной фракции приводит к ускорению наступления эффекта и, возможно, к углублению блокады. Такой подход используют для анестетиков, растворы которых не теряют своих свойств при увеличении рН до физиологического, к их числу относятся лидокаин, мепивакаин и хлоропрокаин. Раствор бупивакаина, напротив, преципитирует при рН выше 6,8.
Неэффективная эпидуральная блокада
Успешность эпидуральной анестезии зависит от многих факторов. Слабая сенсорная блокада на низком уровне может быть обусловлена недостаточной начальной дозой или объёмом анестетика, или же слишком ранним началом операции, когда между инъекцией и хирургическим разрезом прошло мало времени и анестетик не успел распределиться.
Иногда причиной неэффективной анестезии может быть мозаичная блокада. Анатомия эпидурального пространства вариабельна, некоторые исследователи даже обнаружили в нём перегородку, расположенную по срединной линии. Дальнейшие исследования подтвердили такую возможность, но ткань перегородки оказалась проницаемой и не представляющей барьера для диффузии. Введение катетера более чем на 4 см за пределы иглы может привести к отклонению его от средней линии или к миграции в область муфты твердой мозговой оболочки, что чревато неадекватным или односторонним распределением анестетика в эпидуральном пространстве. Если такое случилось, то больного следует повернуть на бок, соответствующий стороне неадекватной анестезии, и повторить инъекцию: этот манёвр иногда позволяет разрешить проблему. Неэффективность эпидуральной анестезии иногда проявляется как слабая двигательная блокада, в этом случае следует увеличить концентрацию анестетика или поменять его на другой препарат.
Одной из причин неэффективной эпидуральной анестезии является недостаточная блокада крестцовых сегментов, особенно при вмешательствах на дистальных отделах нижних конечностей. Вероятные причины рассмотрены выше и обусловлены большим диаметром нервных корешков. Введение первой дозы анестетика в положении больного сидя позволяет свести к минимуму эту проблему. Если недостаточная блокада крестцовых сегментов оказалась выявленной уже после обработки операционного поля, то подъём головного конца операционного стола и повторная инъекция анестетика иногда позволяют углубить блокаду.
Висцеральные боли во время операций на брюшной полости связаны с раздражением брюшины. Даже если для операций на нижнем этаже брюшной полости достаточно блокады нижнегрудных сегментов, то при высокой вероятности тракции и стимуляции внутрибрюшных структур (например, паховой связки, семенного канатика) следует дополнительно блокировать верхнегрудные сегменты.
Трудная или неэффективная эпидуральная анестезия может быть обусловлена некоторыми техническими факторами. При непреднамеренной пункции твердой мозговой оболочки следует извлечь иглу и выполнить пункцию на другом уровне. Иногда в подобном случае, используя подходящий раствор местного анестетика, можно провести спинномозговую анестезию. Возможна перфорация твердой мозговой оболочки катетером при правильном положении иглы. Это верифицируется истечением спинномозговой жидкости, анестезиолог может использовать катетер для длительной спинномозговой анестезии или удалить катетер и выполнить эпидуральную пункцию вновь.
Редко встречающееся, но очень коварное явление — катетеризация субдурального пространства. Вероятно, это происходит при частичной пункции твердой мозговой оболочки, когда цереброспинальная жидкость не попадает в просвет иглы, но вводимый катетер проходит в субдуральное пространство. Цереброспинальная жидкость не может быть аспирирована. Последствия случайного введения анестетика в субдуралъное пространство чрезвычайно варьируют. Имеются сообщения об очень высокой односторонней блокаде с выпадением какой-либо модальности, несмотря на полную анестезию с противоположной стороны. Например, описаны полная сенсорная блокада при отсутствии двигательной и полная моторная блокада при незначительной сенсорной. Начало действия медленное и эффект не соответствует количеству вводимого анестетика. При отсутствии миелографии диагноз можно поставить только методом исключения.
Другой технической ошибкой, приводящей к неэффективной эпидуральной анестезии, является канюляция эпидуральной вены иглой или катетером. Если произошла пункция вены иглой, то её удаляют и пункцию повторяют. Если из катетера аспирируется кровь, то его следует подтянуть, промыть изотоническим раствором натрия хлорида и провести повторную аспирацию. Обычно катетер не проходит далеко в просвет вены. Введение тест-дозы анестетика с адреналином позволяет быстро распознать внутривенное расположение катетера по характерной реакции симпатической нервной системы.
Ещё одна причина неэффективной эпидуральной блокады — ложное ощущение утраты сопротивления. У некоторых молодых людей связки позвоночника мягкие и сопротивление инъекции не столь отчетливо, как обычно. Анестезиолог может ошибочно полагать, что игла вошла в эпидуральное пространство, в то время как она находится в межостистой связке. У больного может быть кистозная дегенерация ткани связок и попадание иглы в эту область может ощущаться как утрата сопротивления. Подобным же образом ложное ощущение утраты сопротивления может возникать при попадании иглы в мышечный массив при отклонении от срединной линии.
Методика комбинированной эпидуральной анестезии
Премедикация проводится по общепринятой методике. За 5-10 мин до операции на операционном столе внутривенно вводили следующие препараты:
Атропин — 0,007-8 мг/кг — 0,5 мл 0,1 % раствора
Димедрол – 0,15 мг/кг – 1 мл 1% раствора Диазепам – 0,15 мг/кг – 1,5-2 мл 0,5% раствора Промедол - 0,2 - 0,25 мг/кг – 0,5-1 мл 2% раствора
Проведение комбинированной эпидуральной анестезии при операциях на нижнем этаже брюшины, промежности, нижних конечностях представляется менее трудоемким для врача анестезиолога-реаниматолога.
В этих случаях возможно проведение анестезии без вспомогательной ИВЛ и дозировка вводимых дополнительно гипнотиков аналогична дозировкам при комбинированной проводниковой анестезии. Более серьезного отношения к себе требует комбинированная эпидуральная анестезия при торакальных операциях и операциях на пищеводе.
Рекомендуется в этой категории пациентов предоперационную подготовку проводить в условиях отделения реанимации и интенсивной терапии.
Учитывая объём и травматичность предстоящей операции, всем пациентам предварительно с целью обеспечения надежного венозного доступа катетеризировалась центральная вена с дальнейшим мониторингом центрального венозного давления (ЦВД), как одного из показателей волемического статуса.
Желательно установить катетер в эпидуральное пространство заранее, не отвлекаясь на эту процедуру в день операции.
В отделении реанимации и интенсивной терапии дополнительно проводится инфузионная терапия, профилактическая антибактериальная терапия, превентивная анальгезия, симптоматическая терапия.
Особое место занимает предварительная «водная нагрузка» непосредственно перед операцией. Объём вводимой жидкости должен составлять не менее 8-10 мл/кг, причем качественному составу уделяется большое значение. 30-40 % вводимого объёма должен представлять плазмозаменитель с выраженным «экспандерным» действием, желательно представитель группы гидроксиэтилкрахмалов.
Введение анестетика производится дробно. Первая доза, равная ? общей расчетной дозы вводится непосредственно на операционном столе до введения в наркоз. Основная доза местного анестетика сводится дробно в течение 10-15 мин после интубации и перевода пациента на ИВЛ.
В последующем, с целью избежания нежелательных отрицательных гемодинамических сдвигов рекомендуется постоянное введение раствора местного анестетики с наркотическим препаратом посредством шприцевого насоса в обычной расчетной дозе.
Убедившись в том, что дислокации катетера нет, пациента вводят в состояние наркоза по общепринятой методике. Индукция в наркоз производится путём введение кетамина в дозе 1,5-2 мг/кг в течение 1-2 минут с последующим введением 5-10 мг диазепама и тест-дозы ардуана (0,5-1 мг). После утраты сознания следует инъекция 0,1-0,2 мг фентанила и дитилина в дозе 1,5-2 мг/кг. После интубации трахеи в течение всего периода анестезии и операции ИВЛ проводится смесью воздуха с 40-60 % кислорода.
Поддержание анестезии осуществляется дробным введением калипсола (1,5-2 мг/кг/ч), фентанила (0,0045-0,0005 мкг/кг/ч) на фоне введения пропофола из расчета 4-6 мг/кг/ч. В наиболее травматичные этапы операции приходится углублять нейровегетативную защиту за счет дополнительного введения наркозных препаратов.
При проведении комбинированной эпидуральной анестезии в сравнении с тотальной внутривенной анестезией в условиях ИВЛ удается достигнуть:
-уменьшения общего количества наркотических препаратов; -уменьшения общего количества мышечных релаксантов; -сокращения времени постнаркозной депрессии сознания и дыхания; -сокращения времени нахождения пациента на ИВЛ после операции; -достижения надежной нейровегетативной блокады; -возможности адекватного послеоперационного обезболивания без злоупотребления наркотическими препаратами; -профилактики послеоперационных нарушений моторно-эвакуаторной функции кишечника.
Осложнения после эпидуральной анестезии
Осложнения после эпидуральной анестезии достаточно редки. Прогноз общего риска — 1 на каждые 23-50 000 случаев; риск осложнений от эпидуральной анестезии во время родов ещё ниже — 1 на каждые 80 000[1]. Осложнения могут быть следующих типов:
- Приблизительно на 1 из 20 больных не действует эпидуральная анестезия в полной мере и блокада нервов не происходит. В этом случае обезболивание будет либо частичным, либо его не будет вообще.
- Больные, страдающие коагулопатией, подвержены опасности образования эпидуральной гематомы, когда при выполнении процедуры происходит пункция венозного эпидурального сплетения. Результат — образование гематомы.
- Резорбтивное токсическое действие бупивакаинна.
- Случайный прокол твердой мозговой оболочки эпидуральной иглой может вызвать вытекание цереброспинальной жидкости в эпидуральную область, что, в свою очередь, может привести к послеоперационным головным болям. Это осложнение может быть как в легкой форме, так и в очень тяжелой, которое может проходить без всяких последствий через несколько дней (в большинстве случаев), недель, месяцев, а очень редко и оставаться годами.
- В некоторых случаях катетером можно пунктировать субарахноидальное пространство. В этом случае цереброспинальную жидкость обычно отсасывают из катетера, однако если наличие в катетере цереброспинальной жидкости не будет вовремя замечено, большие дозы обезболивающего средства могут поступать в цереброспинальную жидкость, что приводит к высокой блокаде.
- Большие дозы обезболивающего могут быть токсичными, что также приводит к неэффективной блокаде нервов.
- В редких случаях общая спинальная анестезия, при которой обезболивающее вещество поступает в кровяной поток, идущий к мозгу, вызывает беспамятство и спазмы.
- Могут также возникать побочные эффекты от инъекции кортикостероидов, например, кратковременное удержание жидкости в организме.
- Паралич.
Примечания
- ↑ Cook, T. M., Counsell, D., Wildsmith, J. A. W. (2009). «Major complications of central neuraxial block: report on the Third National Audit Project of the Royal College of Anaesthetists». BJA: British Journal of Anaesthesia 102 (2): 179-190. DOI:10.1093/bja/aen360.
Литература
- В. И. Кулаков с соавт «Обезболивание родов» 1998 г.
- В. Л. Тюков «Анестезия и реанимация» под редакцией О. А. Долиной стр. 354. М 1998
- А. П. Зильбер, Е. М. Шифман «Акушерство глазами анестезиолога» 1997 г.
Ссылки
показания, плюсы и минусы, отзывы
Эпидуральная или «перидуральная» анестезия — является одним из часто применяемых способов проведения регионарного обезболивания. Суть этого метода заключается во введении анестетика в эпидуральное пространство в районе позвоночника, с помощью специальных инструментов. Инъекция делается непосредственно перед началом операции, и в большинстве случаев она используется как основная анестезия при естественных родах или во кесарево сечение, для устранения чувства боли у пациента (анальгезия).
На вопрос людей «что такое эпидуральная анестезия?», можно с уверенностью ответить, что это один из способов обезболивания при операциях, который проводится методом инъекции препарата в эпидуральное пространство позвоночника. После данных действий, происходит блокада продвижения нервных импульсов по корешковым нервам.
Принцип действия
 Анатомически, спинной мозг человека и отходящие от него корешки покрыты специфическим шаром (твердой мозговой оболочкой). Эпидуральное пространство находится непосредственно возле этой оболочки и продлевается на всю длину хребта. Когда в него попадают средства для анестезии, у пациента наступает временная потеря чувствительности.
Анатомически, спинной мозг человека и отходящие от него корешки покрыты специфическим шаром (твердой мозговой оболочкой). Эпидуральное пространство находится непосредственно возле этой оболочки и продлевается на всю длину хребта. Когда в него попадают средства для анестезии, у пациента наступает временная потеря чувствительности.
Отсутствие болей обусловлено перекрытием пути движения нервных импульсов по нервным окончаниям спинного мозга, которые отвечают за боль. Исходя из этого, выделяются несколько эффектов, которые происходят после перидуральной анестезии:
- По сравнению с субарахноидальным способом, «эпидуралка» не вызывает мышечное расслабление и не влияет на общую чувствительность, вследствие чего, этот способ активно используется для обезболивания женщин во время родовой активности и при кесаревом сечении.
- Учитывая область анальгезии, эпидуральная способна сопровождаться некоторым риском и осложнениями. Обезболивание грудной и брюшной части тела не так рискованны, как применение анальгезии на участках шеи или верхних конечностей. Обезболивание области головы при помощи эпидуралки не делают, так как иннервация этой части тела обеспечена черепно-мозговой НС.
Области применения:
- Местное обезболивание – без операционных вмешательств, к примеру, для облегчения родоразрешения.
- В качестве вспомогательного способа к общему наркозу.
- Для частичной анестезии тела – операция кесарево сечение часто выполняется именно под действием эпидурального обезболивания. У женщины остается ясное сознание, но доза для данного вида наркоза намного выше, чем та, которую используют для местного.
- Обезболивание в послеоперационный период. Средства вводятся в малых количествах, на протяжение нескольких дней. Медработники и сам больной, имеют возможность легко регулировать уровень препарата, для коррекции интенсивности боли.
- Для устранения беспокоящих болей в области спины. Введение анальгетиков или стероидов с помощью эпидуральной катетеризации, способно снять многие типы болей в спине.
Применяемые препараты
 Для более успешного использования анестетиков, врач должен хорошо разбираться в степени их активности и времени действия, а так же правильно оценивать время самого операционного вмешательства и необходимость в наркозе в период после операции.
Для более успешного использования анестетиков, врач должен хорошо разбираться в степени их активности и времени действия, а так же правильно оценивать время самого операционного вмешательства и необходимость в наркозе в период после операции.
Фармакологические препараты для эпидуральной анестезии, условно разделены на группы с короткой, средней и продолжительной длительностью активности. Если данные средства дополнить эпинефрином, время анестезии, во время одной операции может продолжаться от 45 до 240 минут, после одного введения.
- Хлоропрокаин – анестетик местного действия, который был выведен на основе аминоэстера. Он относится к средствам с коротким действием, и неплохо совпадает со временем проведения операции и временем, пока больной не успеет отойти от действия наркоза.
- Лидокаин – анестетик на основе аминоамида, который активно используется в концентрациях 1.5 и 2% эпидурально. Концентрация препарата Мепивакаин, необходимая для обеспечения успешной анальгезии, похожа на те, которые используются с Лидокаином, но эффект от первого может длиться на полчаса дольше. Добавление Эпинефрина оказывает значительное пролонгирование (примерно на 50%). Лидокаин, самостоятельно может обеспечить хирургический наркоз на протяжении 60-100 минут.
- Бупивакаин – местный анестетик с длительным действием, активно применяемый для эпидуральной анестезии. Анестезиологи пользуются концентрацией в 0.5 и 0.75%, но обезболить могут и концентрации от 0.125 до 0.25%. Длительность активности с эпинефрином нельзя увеличить настолько хорошо, как с Лидокаином, но с Бупивакаином возможно достичь 4 часов хирургического наркоза.
- Ропивакаин – еще один препарат с продолжительным действием, который можно применить для местного или эпидурального обезболивания. В хирургических целях применяется концентрация 0.5, 0.75 и 1%. Достичь эффекта можно уже с 0.2%. Продолжительность действия на порядок ниже, чем у Бупивакаина, и его действие обеспечивает слабовыраженные двигательные блокады.
Помимо Эпинефрина, в качестве дополнительного средства для перидурального наркоза, специалисты советуют усовершенствовать предназначенные для эпидуралки растворы, чтобы увеличить время наступления эффекта, и чтобы улучшить эффективность процедуры. Известный метод заключается в алкалинизации раствора местного анестетика с помощью внесения натрия гидрокарбоната, который позволит достичь обе поставленные цели.
Показания и противопоказания
 На данный момент, эпидуральный метод наркоза относится к числу самых эффективных для хирургических вмешательств на нижней части тела. Благодаря нему, врачи могут достичь минимальных кровопотерь, полностью исключить боли и добиться максимальной миорелаксации.
На данный момент, эпидуральный метод наркоза относится к числу самых эффективных для хирургических вмешательств на нижней части тела. Благодаря нему, врачи могут достичь минимальных кровопотерь, полностью исключить боли и добиться максимальной миорелаксации.
Показания к эпидуральной анестезии обладают различным характером. Метод не представляет никакой опасности и не вызывает осложнения для таких органов как: почки, простата, мочеточники, печень и мочевой пузырь. Область применения во многих случаях относится к анальгезии брюшной полости и органов таза.
Учитывая, что этот способ наркоза приводит к сокращению гладкой мускулатуры брюшной полости, он давно нашел свое место в операциях на желудке и кишечнике.
Противопоказания к эпидуральной анестезии разделяются на два варианта:
1) Категорические:
- Спондилит и любые формы его запущенных форм.
- Воспаления на кожных покровах спины.
- Состояние шока.
- Гиперчувствительность к препаратам для местного применения.
- Болезни ЦНС.
- Запущенные стадии искривления хребта.
- Патологическое свертывание крови.
- Непроходимость кишечника и иные патологии внутрибрюшной части.
2) Эпидуральная анестезия противопоказания относительного типа:
- Ожирение.
- Нарушения общего самочувствия больного.
- Патологические состояния, которые касаются позвоночника.
- Года пациента.
- Патологии неврологического происхождения.
- Пониженное давление.
На эффективность, а так же на возможные осложнения и побочные эффекты эпидуральной анестезии, будут влиять: самочувствие больного, навыки доктора анестезиолога и, конечно же, применяемый для процедуры препарат. По статистике, осложнения после эпидуралки возникают не часто (1 случай на 22 000). Чего не скажешь об удовлетворении самого пациента наркозом, тут все намного чаще (недовольным выступает 1 больной из 20).
Техника проведения процедуры
 Техника эпидуральной анестезии имеет много общего со спинномозговой анестезией, но в данном случае прокол нужно провести таким образом, чтобы не пробилась ТМБ. Специалист пользуются специальной иглой Туохи, благодаря которой можно без особого усилия завести катетер в необходимую зону.
Техника эпидуральной анестезии имеет много общего со спинномозговой анестезией, но в данном случае прокол нужно провести таким образом, чтобы не пробилась ТМБ. Специалист пользуются специальной иглой Туохи, благодаря которой можно без особого усилия завести катетер в необходимую зону.
После заранее проведенного обезболивания кожи на спине, иглой с мандреном пробивают надостистую и межкостную связку (приблизительно на 5 сантиметров). После этого мандрен извлекается из иголки и присоединяется шприц, который наполнен 0.9% физраствором. Использовать шприц с препаратом для наркоза нельзя, ведь если врач по ошибке повредил твердую оболочку, большое количество препарата способно попасть в подпаутинное пространство.
После всего этого, иглу Туохи медленно проталкивают вглубь, проходя сквозь желтую связку до проникновения в эпидуральную клетчатку. Чтобы проверить правильность проведения иглы, нужно воспользоваться определенными методами проверки:
- Утрата сопротивления – когда игла Туохи продвигается сквозь желтую связку, сжимание шприца сопровождается чувством тугости, но если конец иглы попал в нужную доктору точку (эпидуральную клетчатку), врач почувствует как шприц «проваливается», поршень свободно сжимается пальцем.
- Пузырек воздуха – в шприце с физраствором, к которому присоединена пункционная игла, остается мелкий воздушный пузырек. Если она упрется в связку, сдавливание поршня вызовет сжатие капли. Если игла каким-то образом проникла в эпидуральное пространство, пузырь не будет сжиматься, и поршень будет двигаться легче.
- Признак подвешенной капли – на павильон иголки помещают капельку физраствора. Если игла попала в клетчатку, при вдохе больного, капля начнет всасываться в иглу.
Когда врач окончательно убеждается в идеальном попадании в эпидуральное пространство, он должен остановить движение иглы и проверить, не поступает ли по игле кровь или ликвор. Если все хорошо, можно начать введение препарата.
Если из иглы отходит кровь, это значит, что произошло травмирование венозного сплетения. В подобной ситуации нужно произвести еще одну попытку пунктирования, на один позвонок вверх либо вниз. Выступление капель спинномозговой жидкости указывает на то, что игла попала в подпаутинное пространство. В данной ситуации утверждения ученных немного расходятся. Одни утверждают, что нужно проводить спинномозговую анестезию. Другие же, настаивают на том, что нужно немного протянуть иглу назад (пока не прекратит выделяться ликвор), и проводить попытку заново. Шансы того, что катетер проникнет сквозь твердую мозговую оболочку, по их мнению, низкие.
По высоте пунктирования, процедура разделяется на следующие виды:
- Высокая (грудной отдел): область пунктирования между 2 и 3 грудными позвонками, позволяет обезболить область грудной клетки. Между 7 и 8 грудными позвонками, обезболивают верхнюю часть живота. Между 10 и 11 – нижнюю часть живота.
- Средняя (верхний поясничный отдел): пункция между 1 и 2 позвонками поясницы, обезболивает нижнюю часть брюшной полости.
- Нижняя (нижнепоясничный отдел): введение препарата между 3 и 4 поясничными позвонками, обеспечивают обезболивание промежности и нижних конечностей.
Но на этом, действия анестезиолога не заканчиваются. Когда он удостоверился в точности проникновения иглы в эпидуральное пространство, начинает проводить катетер. Он продвигается на 3-5 сантиметра дальше, после чего иголку нужно медленно извлечь.
В упакованных стерильных наборах для проведения перидуральной анестезии, находится специальный резиновый катетер с рентгенконтрастной отметиной на кончике, благодаря которой можно проконтролировать локализацию катетера. Введенный катетер фиксируется в коже вдоль хребта обычным лейкопластырем, а его другую часть выводят к надплечью. На кончике катетера присоединен адаптер. Ввод препарата в катетер проводится исключительно через специальный бактериальный фильтр.
По завершению катетеризации, врач начинает ввод тестовой дозы местного анестетика (около 2-3 миллилитров) для того, чтобы исключить любую вероятность проникновения катетера в субарахноидальное пространство. Если у пациента не появляются признаки спинального блока (через несколько минут), вводится основное количество анестетика в 15-20 миллилитрах раствора. В случае добавления к анестезирующему раствору адреналина (1:2000) получается увеличение действия препарата в 1.5-2 раза, за счет замедления адсорбции.
Последствия процедуры
 Последствия эпидуральной анестезии в форме осложнений, регистрируются довольно редко (всего 1-3% случаев). У 5% пациентов обезболивание может не наступить вовсе, у 15% происходит неполная анестезия. Это можно связать с недостатком опыта у врача, или же, если он не попадает в эпидуральное пространство. Иногда подобного рода осложнение появляется из-за присутствия специфической перегородки из соединительной ткани в эпидуральном промежутке, которая препятствует нормальному распространению препаратов.
Последствия эпидуральной анестезии в форме осложнений, регистрируются довольно редко (всего 1-3% случаев). У 5% пациентов обезболивание может не наступить вовсе, у 15% происходит неполная анестезия. Это можно связать с недостатком опыта у врача, или же, если он не попадает в эпидуральное пространство. Иногда подобного рода осложнение появляется из-за присутствия специфической перегородки из соединительной ткани в эпидуральном промежутке, которая препятствует нормальному распространению препаратов.
К перечню возможных осложнений относятся:
- Просачивание препарата в кровеносное русло. В подобной ситуации больной начнет жаловаться на слабость, тошноту, странный вкус в полости рта, к него отмечается головная боль и онемение языка.
- Аллергия. То чем опасна эпидуральная анестезия с аллергической реакцией, это возможное развитие анафилактического шока.
- Проблемы с дыханием – препарат может повлиять на межреберные нервы, что вызывает трудности с дыханием у больного.
- Головные боли после эпидуральной анестезии и болевой синдром в спине, которые ощущают после ошибочного пробития ТМЛ и попадания небольшого количества препарата в перидуральное пространство.
- Значительное падение артериального давления.
- Инфекции спинномозговых оболочек – очень редкое осложнение, которое отошло на последний план благодаря разработанным правилам асептики и антисептики.
- Парестезии – проведение эпидуральной анестезии при естественных родах у женщин с деформированным позвоночником, может стать причиной появления «прострела» в пояснице, который продолжается всего несколько секунд.
- Гипотоническое кровотечение в послеродовой период.
Отзывы
В медицинских учреждениях запада, проведение эпидуральной анестезии делается каждой роженице, для облегчения периода схваток. В некоторых клиниках ее выполняют даже бесплатно.
Отзывы женщин, которым делали данную процедуру во время естественных родов или после кесарево сечения практически все положительные.
Львиная доля отзывов рассказывает об успешности и безопасности метода, но все зависит от квалификации анестезиолога, который проводит эпидуралку. Сама процедура абсолютно безболезненна (присутствует только ощущение незначительного давления в спину). После введения анестетика очень быстро теряется ощущение нижней половины тела, но сам пациент остается в сознании.
Роженицы пишут, что их сильно клонило в сон, и врач анестезиолог поддерживал с ними беседу, для того чтобы они не заснули на операционном столе. В общем, эпидуральная анестезия вся информация плюс отзывы о которой имеются на многих интернет форумах гласит о том, что недовольных нет, и единственное что смущало женщин, это неприятные ощущения во время врачебных манипуляций «чувство будто еду в поезде, когда акушер извлекал ребенка во время кесарево сечения».
Анестезия — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 июня 2017; проверки требуют 19 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 июня 2017; проверки требуют 19 правок. Тренировка студентов-анестезиологов
Тренировка студентов-анестезиологовАнестези́я (греч. ἀναισθησία — без чувства) — процесс уменьшения чувствительности тела или его части вплоть до полного прекращения восприятия информации об окружающей среде и собственном состоянии.
Анестезия возникает при нарушении восприятия или передачи чувствительного нервного импульса на разном уровне:
В зависимости от вида чувствительности, который нарушен, анестезия бывает:
- полная анестезия (блок всех видов чувствительности)
- частичная анестезия (блок определенного вида чувствительности)
Если нарушения зрения, слуха или определения местоположения тела в пространстве вызваны повреждением соответствующих рецепторов — то их изучением занимаются такие науки как офтальмология и отоларингология. Если анестезия произошла из-за повреждения остальных видов рецепторов или нарушения связей между нервными клетками — её изучает неврология. Анестезию, вызванную психическими расстройствами, изучает психиатрия.
Вопросами хронической боли занимается алгология, а специально вызываемой в медицине анестезией — анестезиология.
В анестезиологии с помощью анестезирующих средств проводится обезболивание при проведении хирургических операций и других болезненных медицинских манипуляций. Искусственная анестезия используется с 1847 года: в этом году Джеймс Симпсон открыл хлороформ.
Медицинская анестезия является предметом изучения прикладной науки — анестезиологии. В условиях учреждений здравоохранения различные виды анестезиологического пособия используются во время проведения медицинских манипуляций. Непосредственно оказанием пособия занимается врач анестезиолог-реаниматолог и медсестра-анестезист.
 Преоксигенация перед общей анестезией
Преоксигенация перед общей анестезиейОбщая анестезия[править | править код]
Общая анестезия, или наркоз — полное угнетение ЦНС с утратой сознания и потерей болевой чувствительности. Сопровождается миорелаксацией и требует специального наркозно-дыхательного оборудования.
Седация[править | править код]
Для выполнения многих медицинских манипуляций обезболивание не требуется — достаточно отключения сознания. Спонтанное дыхание сохраняется, угнетены рефлексы и снижен мышечный тонус. Типичные примеры использования: вправление вывиха, медицинский аборт, колоноскопия.
Регионарная (местная) анестезия[править | править код]
Потеря чувствительности определенного участка тела под воздействием местного анестетика. По участку блокирования передачи нервного импульса подразделяется на следующие подвиды:
Центральная регионарная[править | править код]
Центральная регионарная — местный анестетик контактирует с участком спинного мозга.
- Спиномозговая (СМА) — блокирование передачи импульса на уровне корешков спинномозговых нервов путём введения анестетика в субарахноидальное пространство. Наступает быстро, применяется для операций ниже пупка.
- Эпидуральная (ЭДА) — блокирование передачи импульса на уровне корешков спинномозговых нервов путём введения анестетика в эпидуральное пространство. Наступает медленно, действует сегментарно, пациент может ходить.
- Каудальная (сакральная) — частный случай ЭДА на уровне крестца
- Комбинированная спинно-эпидуральная анестезия — комбинация преимуществ спинальной (высокая скорость развития блока) и эпидуральной (возможность длительного обезболивания) анестезии
Периферическая регионарная[править | править код]
- Проводниковая анестезия — блокирование передачи импульса на уровне ствола нерва или нервных сплетений. Например, блокада плечевого сплетения при операциях на верхней конечности.
- Местная (инфильтрационная) анестезия — блокирование передачи импульса на уровне болевых рецепторов и мелких нервных ветвей. Достигается введением раствора местного анестетика внутрикожно или в подслизистую основу.
- Контактная анестезия (аппликационная)
Прочие виды[править | править код]
- Комбинированная анестезия — например ОЭТН+ЭДА во время операции, с продлённой ЭДА в послеоперационном периоде

